Bederní a hrudní páteř
Příčinou obtíží, které mají svůj původ v oblasti hrudní a bederní páteře, jsou nejčastěji tzv. degenerativní změny.
Jedná se o přirozené změny meziobratlových plotének, obratlů, kloubů a vazů, které se objevují v průběhu stárnutí, vlivem přetěžování páteře, vadným držením těla apod. Zaznamenatelné jsou již od 20. roku života. U každého člověka se rozvíjejí různě rychle a v různém rozsahu. Ve svém důsledku mohou vést všechny tyto změny k dráždění a útlaku nervů, vystupujících z páteře nebo probíhajících páteřním kanálem. V oblasti hrudní páteře a přechodu hrudní do bederní páteře mohou vést k přímému útlaku míchy. Jelikož mícha sahá pouze ke druhému bedernímu obratli, pod touto úrovní již její postižení nehrozí.
Nejčastěji působí problémy v oblasti hrudní a bederní páteře výhřez meziobratlové ploténky a zúžení páteřního kanálu. Obě onemocnění jsou důsledkem zmíněných degenerativních změn. Podstatou výhřezu ploténky je uvolnění vnitřní – měkké části ploténky do páteřního kanálu skrze trhlinu v obvodové – pevnější části ploténky. V páteřním kanálu tato uvolněná část dráždí nerv nebo jej utlačuje. To vede k bolesti a eventuelně i poruše funkce nervu.
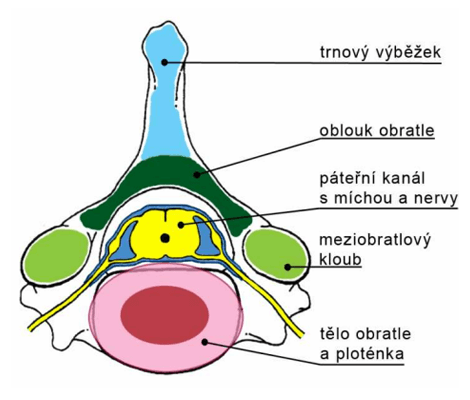
Schéma normálného páteřního kanálu na příčném průřezu.
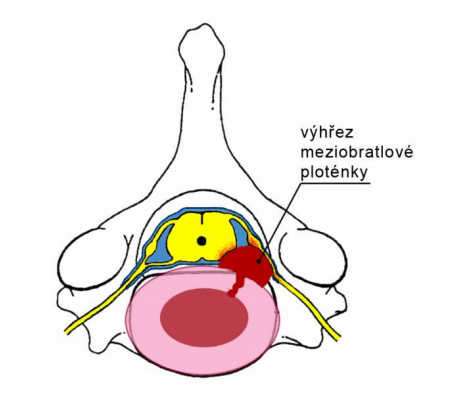
Výhřez meziobratlové ploténky utlačující obsah páteřního kanálu.
Zúžení páteřního kanálu způsobují vyklenující se meziobratlové ploténky, zvětšené a degenerativně změněné meziobratlové klouby a často i nařasené a zhutnělé vazy. Všechny tyto změny vedou k tomu, že nervy, které probíhají páteřním kanálem, nemají dostatečný prostor pro svou funkci. Vzácnější příčinou zdravotních obtíží mohou být úrazy, záněty a nádory v oblasti hrudní a bederní páteře.
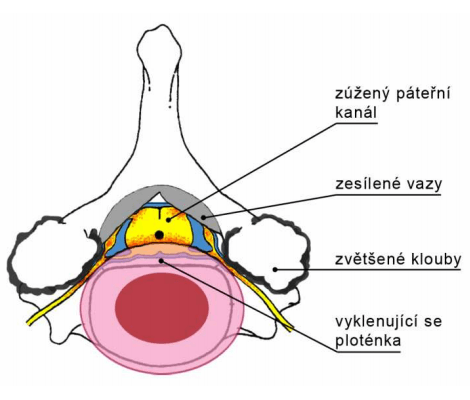
Schéma znázorňující příčiny zúžení páteřního kanálu.
Příznaky
V případě výhřezu meziobratlové ploténky je nejčastější obtíží pacienta bolest, která je zpravidla ostrá, vystřelující do dolní končetiny. Často je doprovázena mravenčením či brněním. V některých případech se přidává slabost svalů a snížení nebo ztráta citlivosti. Tyto obtíže jsou zpravidla v typické lokalizaci odpovídající postiženému nervu. Odborně stav nazýváme radikulárním (kořenovým) syndromem. Bolesti přímo v zádech nebývají výrazné nebo nejsou žádné. Bolesti do dolní končetiny naprosto dominují. Bolesti se často zhoršují kýchnutím či tlačením na stolici. Ve vzácných případech, kdy je výhřez tak veliký, že vyplní celý páteřní kanál, může dojít i k poruše močení (pacient musí při močení značně tlačit, nebo se nevymočí vůbec). V takovém případě se může jednat o akutní stav vyžadující urychlenou operaci. Výhřez meziobratlové ploténky v oblasti hrudní páteře se může projevit brněním nebo mravenčením dolních končetin a zhoršováním chůze v důsledku tlaku na míchu (tzv. myelopatií).
Zúžení (stenosa) páteřního kanálu vede k bolestem, mravenčení či brnění dolních končetin, které se typicky zhoršují chůzí. Bolesti, někdy i pocit necitlivosti a slabosti končetin se vzdáleností narůstají natolik, že přinutí člověka zastavit se. Odpočinek, zejména v překlonu, přináší úlevu a po chvíli lze opět v chůzi pokračovat. V obou zmíněných případech však mohou být obtíže v chronickém stádiu natolik komplexní (překryty řadou podobných obtíží s jinou příčinou), že lze tyto typické příznaky jen obtížně vysledovat. Vyšetřování a léčba jsou pak mnohem obtížnější.
Vyšetření
Základem je vždy neurologické vyšetření. Cílem tohoto vyšetření je zjistit, zda nemohou být příčinou potíží jiná onemocnění a jak pokročilé a vážné je postižení nervů, případně míchy. Pokud neurologické vyšetření ukazuje na možnost útlaku nervu (nebo míchy v oblasti hrudní páteře), je potřeba místo útlaku prokázat některou zobrazovací metodou. Základní zobrazovací metodou je rentgen (RTG) páteře a to v několika provedeních (snímek zepředu, zboku, šikmé snímky, snímky v předklonu a záklonu a další). Podrobnější zobrazení poskytuje CT (výpočetní tomograf) a MRI (magnetická rezonance). Obě metody mají své klady a zápory, někdy je nutné použít obě metody. V současnosti již jen vzácně je prováděno PMG vyšetření (perimyelografie), resp. RSG (radikulosakografie). Vyšetření spočívá v aplikací kontrastní látky do páteřního kanálu a následném RTG a CT vyšetření.
V některých případech je nutné doplnit elektrofyziologické vyšetření (EMG – elektromyografie, EVP – evokované potenciály), tj. vyšetření funkce nervů a míchy. Pouze v případě, že tato vyšetření potvrdí dráždění a útlak nervových struktur, lze předpokládat úspěch eventuelní operace.
Konzervativní (neoperační) léčba
Bolesti především bederní páteře různého charakteru trápí velké množství lidí. Rovněž výhřez meziobratlové ploténky a zúžení páteřního kanálu je poměrně časté. Ve většině
případů však operace není nezbytná. Bolesti ustoupí již během konzervativní léčby, která zahrnuje režimová opatření, léky proti bolesti, léky na uvolnění svalů, které se někdy ke zvýšení účinnosti podávají v infúzích (kapačkách), cílené injekce – obstřiky apod. Velice důležitou úlohu hraje rehabilitace.
Operační léčba
Tam, kde neoperační léčba selhává, obtíže trvají nebo se i přes léčbu zhoršují a pomocí zobrazovacích metod byla nalezena příčina obtíží, přichází v úvahu některá z operací na páteři. Podstatou každé operace je vždy odstranění útlaku nervů (případně míchy) při zachování stability páteře. Operace výhřezu meziobratlové ploténky i zúžení páteřního kanálu je prováděna v celkové anestézii ze zadního přístupu, tzn. jizva je na zádech.
V případě operace výhřezu ploténky proniká chirurg podél trnových výběžků obratlů a mezi oblouky obratlů do páteřního kanálu. Podle potřeby rozšiřuje přístup odstraněním části obratlového oblouku nebo meziobratlového kloubu. Z kanálu poté odstraní výhřez ploténky a uvolní příslušný nerv. Meziobratlovou ploténku pak není nutno ničím nahrazovat.
V případě zúžení páteřního kanálu je přístup stejný, zpravidla však rozsáhlejší. Cílem operace je uvolnit nervy. Děje se tak odstraněním obratlového oblouku, částí zvětšených kloubů a vazů, případně i odstraněním vyklenuté ploténky tak, aby došlo k co nejlepšímu uvolnění nervů a páteř zůstala stabilní. Do rány je poté zaveden odsavný dren k zamezení vzniku pooperační krevní sraženiny. Rána je zašita a sterilně kryta. V některých specifických případech a zejména u operací na hrudní páteři je nutno zvolit méně běžné a sofistikovanější přístupy k páteři.
Operace výhřezu meziobratlové ploténky resp. zúžení páteřního kanálu je úspěšná v cca 75% (pacient udává významné zlepšení), v cca 20% dochází ke zlepšení, ale trvají mírnější potíže. Přibližně v 5% případů nepřinese operace žádný efekt a ke zhoršení může dojít u cca 1% operovaných.
Komplikace
Každý operační výkon s sebou přináší riziko nechtěných komplikací souvisejících jednak se samotným chirurgickým zákrokem, jednak s anestézií. Většina komplikací je vzácných nebo málo závažných.
Během operace může dojít k výraznějšímu krvácení z žilních pletení v páteřním kanálu, které si může vynutit krevní převod (transfúzi). Tento případ bývá častější u obézních lidí, zpravidla však pacienta neohrožuje na životě. Život ohrožující krvácení při poranění velkých cév v dutině břišní patří k velice vzácným komplikacím (0,2-0,3%). Stejně tak i poranění ostatních břišních orgánů (cca 6 případů na 10 000 operací). Rovněž poranění nervů je relativně vzácné (do 1%), zpravidla dojde pouze k poranění obalu nervu a k úniku mozkomíšního moku. Takové poranění lze ošetřit stehem a tkáňovým lepidlem a zpravidla nezanechává následky, pouze se v některých případech doporučuje delší klid na lůžku (cca 2-3 dny). Vzácněji je nutná tzv. lumbální drenáž nebo revizní operace. V oblasti hrudní páteře je riziko zhoršení neurologické poruchy (ochrnutí) vyšší, neboť mícha je zde mnohem citlivější.
V pooperačním období mohou přetrvávat bolesti. Mohou mít původ v přetrvávajícím zánětu nervu vyvolaného výhřezem, ale často bývají způsobené blokádou některého
kloubu nebo ztuhnutím (spasmem) některého svalu. Tyto obtíže lze ovlivnit léky, obstřiky a rehabilitací.
K dalším komplikacím patří zánět – infekce operační rány, buď povrchová v oblasti svalů a kůže, která prodlužuje hojení, nebo hluboká v oblasti meziobratlové ploténky (až 2%). Ta působí bolesti v zádech a vyžaduje dlouhodobé podávání antibiotik (cca 1-3 měsíce).
K ranným komplikacím patří též krevní výron v ráně (hematom), produkce sekretu v ráně (serom) a rozestup rány. K pozdním komplikacím patří opětovný výhřez ploténky (recidiva), vyskytuje se ve 2-10% případů. V takovém případě lze opět výhřez operovat, operace je však již náročnější, komplikace častější a výsledný efekt výkonu je udáván poloviční než u první operace (cca 40%). V případě nutnosti rozsáhlejšího uvolnění nervů může dojít během let k poruše stability páteře. Ta se nemusí nijak projevit, ale může být zdrojem dalších potíží a může si vynutit další operační zákrok na páteři.
Riziko úmrtí v průběhu 30 dní po operaci je cca 0,05% (Informace pro pacienty, Eurospine).
Průběh hospitalizace a pooperační období
V den přijetí k plánované operaci budete vyšetřeni lékařem – neurochirurgem a anesteziologem, eventuelně budou doplněna chybějící vyšetření. Bude opět posouzen Váš zdravotní stav, rizika a prospěšnost operace. Může se stát, že se Váš zdravotní stav a obtíže změní natolik, že Vám operaci nakonec nedoporučíme nebo ji již nebudete potřebovat. V den příjmu proběhne i veškerá předoperační příprava, na vše důležité Vás upozorní zdravotní sestra. Operace je nejčastěji plánována na následující den. V případech nutnosti ošetřit pacienty v ohrožení života nebo nutnosti provedení urgentního výkonu je bohužel možné, že bude Vaše operace odložena. Tato situace je nepříjemná jak pro Vás, tak i pro ošetřující personál, proto Vás prosíme o pochopení.
Po operaci a návratu z dospávacího pokoje bude Váš zdravotní stav pravidelně kontrolován sestrou. Klid na lůžku je vyžadován do následujícího dne, kdy Vás převezme do péče rehabilitační sestra. Budete instruován(a) o pohybovém omezení a pod jejím dozorem rehabilitovat. Pravidelně bude kontrolována operační rána. Celková doba pobytu na neurochirurgickém oddělení bývá kolem 4 dnů, poté je běžnou praxí předání do péče rehabilitačního nebo neurologického oddělení v místě bydliště nebo ve Vaší
spádové nemocnici. Stehy se zpravidla odstraňují 8.-10. pooperační den, poté je vhodné jizvu masírovat mastným krémem. Pravidelné kontroly v neurochirurgické ambulanci nejsou nutností a řídí se pouze Vaším zdravotním stavem. Základem dlouhodobého úspěchu je ovšem trpělivá a pravidelná péče o celý pohybový systém, tzn. aktivní rehabilitace, individuální cvičení a vhodný pohyb, režimová opatření a často i změna životního stylu včetně redukce nadváhy.